三、急性出血性凝血功能障碍的诊断
专家意见5 推荐采用四分类法诊断急性出血性凝血功能障碍。
目前急性凝血功能障碍没有明确统一的诊断标准,病史、诱因和实验室检查异常是主要的诊断依据。急性凝血障碍是一种病理生理状态,很多疾病会产生相似的实验室结果异常。为了便于病因鉴别和疾病管理,Hunt将凝血障碍分成四类:(1)
血小板减少、凝血功能正常,血涂片没有破碎红细胞;(2) 血小板减少、凝血功能正常,血涂片存在破碎红细胞;(3)血小板减少,存在凝血障碍;(4)
血小板正常,存在凝血障碍。
第一类指各种原因引起的血小板减少症。第二类通常见于血栓性微血管病,比如血栓性血小板减少性紫癜 /
溶血尿毒综合征。第三类指造成凝血因子大量消耗的疾病,比如
DIC。第四类指引起凝血因子生成减少或者抑制凝血因子的疾病,比如肝衰竭、口服抗凝药。结合病史和临床表现,这种分类方法在临床上能帮助医生确定病因和诊断。
专家意见6 推荐采用 ISTH DIC 评分法诊断 DIC 相关的凝血功能障碍。
DIC诊断需结合患者的基础疾病、临床表现、实验室检查,进行综合评估。近年,国际血栓与止血协会标准(ISTH)、日本卫生福利部标准
(JMHW)、日本急诊医学学会标准 (JAAM) 以及中华医学会血液学分会血栓与止血学组 (CDSS) 都制定了多指标的 DIC
评分诊断系统。本共识主要参考 ISTH DIC 评分 (表1)。
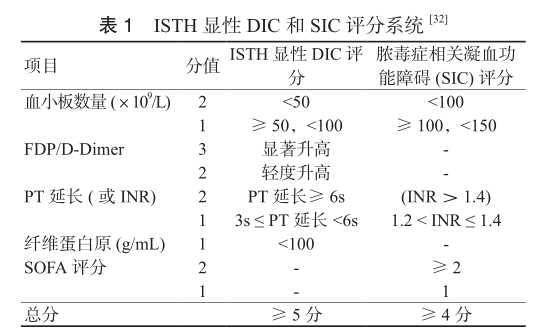
DIC前期 (pre DIC) 指出现某些 DIC 的临床表现和(或)实验室检查指标,但未达到诊断标准的代偿状态(评分<5 分)。显性 DIC 指患者已处于失代偿期,即临床典型 DIC(评分≥ 5分)。
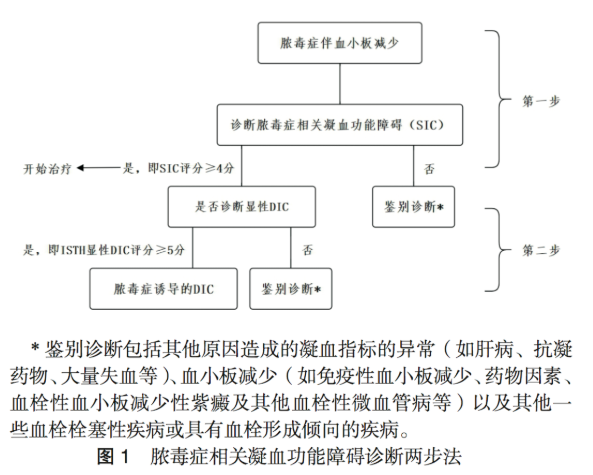
脓毒症相关凝血功能障碍
(SIC) 指感染诱导的器官功能障碍和凝血功能障碍,诊断仅参考三个指标 :血小板、 PT- 国际正常化比值 (international
normalized ratio, INR) 和序贯器官衰竭评分( sequental organ failure
assessment,SOFA) 评分,评分 ≥ 4 分即可诊断 SIC(图 1)。
四、急性出血性凝血功能障碍的治疗
专家意见7 尽早消除或控制引起凝血功能障碍的病因。
4.1 病因治疗
消除或控制潜在病因是治疗急性凝血功能障碍的基础。恰当地处理病因后,很多患者的凝血功能障碍能够好转。比如,对于脓毒症诱发的凝血功能障碍,尽快使用敏感的抗生素和对感染灶引流是最重要的治疗措施
;对于口服抗凝药引起的出血,及时停药或使用逆转抗凝药物可以纠正凝血功能障碍。
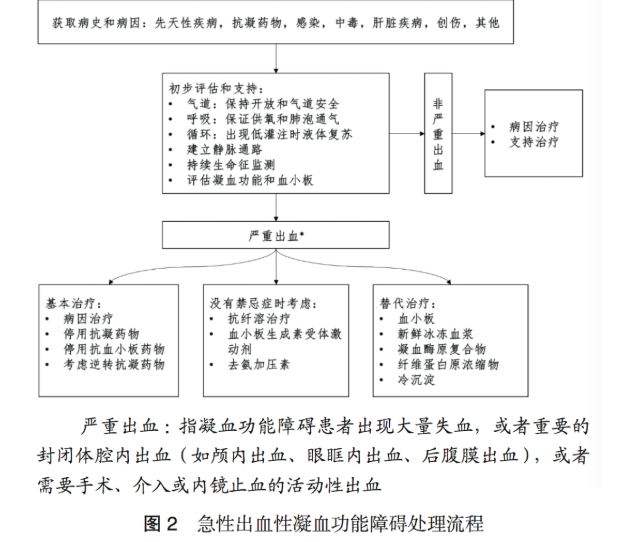
专家意见8 尽快完成病情严重程度的评估,同时给予足够的生命支持。
4.2 初步评估和支持
存在急性凝血功能障碍时,需要快速完成气道、呼吸和循环的评估,给予相应的初步支持 ;完成凝血功能指标的评估,特别是凝血因子消耗的相关指标和血小板计数,根据严重程度决定是否启动替代治疗 ;持续监测生命体征和出血表现,进行进一步治疗 。
对于存在气道梗阻和失去气道保护能力的患者,需要及时开放气道、进行气管插管,防止误吸和维持足够的肺泡通气。对于出血患者,需要进行氧疗,提高氧饱和度,改善因血红蛋白下降造成的氧供下降。对于有低灌注表现的患者,需要进行液体复苏保持血流动力学稳定,并根据需要进行成分输血。
4.3 严重出血的处理原则
存在急性出血性凝血功能障碍时,出血的严重程度决定了下一步治疗方案的选择。当凝血功能障碍患者无出血,或者只有轻微出血,且当前不准备实施侵入性操作时,不一定需要输血和停止抗凝治疗。当凝血功能障碍患者出现大量失血,或者重要的封闭体腔内出血 ( 如颅内出血、后腹膜出血、眼眶内出血等 ),或者需要手术、介入或内镜止血的活动性出血时,这些情况被视为严重出血,存在致命性风险,需要积极干预。
干预措施包括 :停止使用抗凝或抗血小板药物 ;当怀疑抗凝药物造成严重出血时,考虑使用逆转抗凝药治疗 ;在没有禁忌证的情况下,考虑使用抗纤溶药物 ;必要时使用替代治疗。
4.4 药物治疗
专家意见 9 对于服用口服抗凝药的出血患者,建议采用相关逆转药物治疗。
4.4.1
直接口服抗凝药的逆转药物 DOAC 的逆转药物用于 DOAC 抗凝伴随严重出血的患者。特异性逆转药物包括艾达司珠单抗和 Andexanet
α。艾达司珠单抗用于特异性逆转口服直接因子 IIa 抑制剂 ( 达比加群 )。2017 年REVERSE AD
研究证明艾达司珠单抗可逆转达比加群的抗凝作用 ,艾达司珠单抗 5 g 给药后 15 min
内,几乎所有患者体内的抗凝效应均被完全逆转,逆转作用在大多数患者中维持了 24 h。
因此,艾达司珠单抗仅用于确信体内仍有大量达比加群的患者,不宜用于凝血酶时间
(thrombin time,TT) 正常的患者,仅在保守的出血控制措施无效且危及生命或需急诊手术时使用该药。Andexanet α
用于特异性逆转因子Ⅹ a 抑制剂。它是因子Ⅹ a 的无催化活性形式,通过替代因子Ⅹ a 与因子Ⅹ a 抑制剂结合,保留因子 Xa 活性。2018
年美国 FDA 批准其用于利伐沙班或阿哌沙班引起的危及生命或不受控制的出血。
4.4.2 维生素 K
维生素K是合成Ⅱ、Ⅶ、Ⅸ和Ⅹ因子不可缺少的辅酶,谷氨酸残基转变为 γ - 羧基谷氨酸的过程中,需要维生素 K 依赖的γ -
谷氨酰羧化酶,因此这些凝血因子称为维生素K依赖性促凝物。肝功能损害时,维生素 K 的摄入和肠道合成都可能存在问题,因此补充维生素K
是合理的。华法林是维生素 K 拮抗剂,其相关出血可用维生素 K 治疗。
根据 2012 年美国胸科医师学会 (ACCP) 和2018
年美国血液学协会 (ASH)的指南建议:INR > 10 但无出血,停用华法林,同时口服 2.5~5mg维生素K。每日或隔日监测
INR,必要时重复给予口服维生素 K。当 INR降至治疗范围时,以减低的维持剂量重新使用华法林。INR介于4.5~10
但无出血,停用华法林,同时给予或不给予小剂量口服维生素 K (1 ~ 2.5 mg)。INR < 4.5
且无出血,停用华法林或稍微减低维持剂量,密切监测 INR。
专家意见 10 对于存在纤溶亢进的出血患者,如果不存在 DIC,建议采用抗纤溶药物治疗。
4.4.3
抗纤溶 药 物 氨 甲 环 酸 (tranexamic acid, TXA)和氨基己酸 (6-aminocaproic acid,
EACA)
是常用的抗纤溶药物,能与纤溶酶和纤溶酶原上的纤维蛋白亲和部位的赖氨酸结合位点吸附,阻止纤溶酶、纤溶酶原与纤维蛋白结合,从而抑制纤维蛋白分解。
TXA
和 EACA
可用于纤溶活性增加和低纤维蛋白原血症的患者。比如肝衰竭和肝硬化时存在纤溶亢进,tPA发生上调,纤维蛋白溶酶原、抗纤溶酶和凝血酶激活的纤溶抑制剂发生下调
。研究表明上消化道出血患者使用 TXA 可以获益 。需要指出,纤维蛋白沉积是 DIC
的重要特征,阻断纤溶会增加血栓性并发症的风险,所以抗纤溶药物不推荐用于 DIC 治疗。
专家意见11 对于存在骨髓抑制性血小板减少的出血患者,建议采用血小板生成素受体激动剂治疗。
4.4.4
血小板生成素受体激动剂 血小板生成素受体激动剂 (thrombopoietin receptor agonist, TPO-RA)
通过刺激TPO受体而增加血小板计数,需要数日才能使血小板计数升高。通常使用 TPO-RA
的临床情况包括慢性免疫性血小板减少症、骨髓增生异常综合征及化疗诱发的血小板减少。由于该药可能加重血栓栓塞性疾病,尤其是对有潜在易栓症风险的患者,在选择使用
TPO-RA 治疗前需要谨慎评估出血和血栓形成的风险。
专家意见12 对于接受过抗血小板治疗的出血患者,建议考虑去氨加压素治疗。
4.4.5
去氨加压素可以释放内皮血管性血友病因子 (von Willebrand factor, vWF) 和因子 Ⅷ,
增加血小板的黏附和聚集功能,既往用于治疗血管性血友病和存在血小板遗传缺陷的患者。研究发现去氨加压素可以改善接受阿司匹林和氯吡格雷治疗的患者的血小板功能
,对于接受过抗血小板治疗的出血患者,可以使用去氨加压素治疗。
4.5 替代治疗专家意见13 对于凝血功能障碍合并严重出血的患者,建议利用实验室指标引导治疗。
4.5.1
血小板 启动输注血小板的阈值取决于患者的临床状况
。对于出血、紧急侵入性操作和手术后患者,通常当血小板计数<50×10^9/L时,建议输注血小板保持血小板计数 >
50×10^9/L。若有严重或中枢神经系统出血则保持血小板计数 > 100×10^9/L。当患者没有明显出血,除非血小板计数
<10~20×10^9/L,由于自发性出血风险增加应输注血小板 。
需要指出,当拟诊TTP时,应禁止输注血小板,除非有严重危及生命的出血存在。当存在肝素诱导的血小板减少症
(heparin-induced thrombocytopenia,HIT) 时,抗血小板因子4-
肝素复合物的自身抗体激活血小板可引起灾难性动脉和静脉血栓形成,应禁止输注血小板。
4.5.2 新鲜冰冻血浆新鲜冰冻血浆
(fresh frozenplasma, FFP) 含有全部凝血因子和其他血浆蛋白。新鲜冰冻血浆和24h冰冻血浆 (plasma frozen
within 24 hours,PF24) 可用于 PT 或 APTT显著延长( 超过 2 倍正常上限 ) 的出血患者的治疗 。FFP
的起始剂量建议为15mL/kg。
对于肝脏疾病合并凝血障碍启动血液成分治疗的时机以及血浆成分的选择,目前缺少证据且专家意见存在分歧 。一项面对肝病专家、血液病专家、重症专家和外科专家的问卷调查显示,对于 INR > 1.5 的患者是否在肝活检前用 FFP,支持与反对的比例各占一半。对于肝移植前的凝血异常,有的专家选择用 FFP 和血小板 ,有的选择用凝血酶原复合物( prothrombin complex concentrate, PCC)和纤维蛋白原 。
由于缺少统一的意见,建议根据是否存在大出血风险来决定启动血液成分治疗的时机。对于DOAC引起的出血,由于缺少临床证据支持冰冻血浆能够有效逆转DOAC,不建议使用
FFP 或 PF24来逆转 DOAC 抗凝效果。对于INR>2 的华法林相关的严重出血,如果没有PCC,可以使用 FFP(
起始剂量15~30mL/kg) 来逆转华法林效应。
4.5.3 凝血酶原复合物凝血酶原复合物(PCC)包括活化凝血酶原复合物 (activated p rothrombin complexconcentrate, aPCC) 和未活化凝血酶原复合物 (3 因子PCC和4因子 PCC)。aPCC 是至少含有1种活化凝血因子的PCC。尚无高质量证据支持 aPCC 用于治疗 DOAC 相关出血。但是,对于达比加群相关出血,如果没有艾达司珠单抗,可以使用 Ⅷ 因 子 旁 路 活 性 抑 制 剂 (factor Ⅷ inhibitor-bypassing activity, FEIBA),起始剂量为 0 U/kg。
未活化PCC是从血浆中提纯的凝血因子和抗凝物的浓缩物,含有高水平的凝血因子。3因子PCC含因子Ⅱ、Ⅸ和Ⅹ;4因子PCC含因子Ⅱ、Ⅸ、Ⅹ和Ⅶ。PCC可用于PT或APTT显著延长(超过2倍正常上限)的出血患者的治疗,特别是当容量负荷过重不适合用 FFP时。比如,对于 INR > 2 的华法林相关的严重出血,建议使用4因子PCC 来快速逆转华法林效应。同时根据INR 决定剂量, INR > 6的患者一般用 50U/kg,在给予PCC 30 min 后复查 PT/INR。需要指出, PCC 缺乏部分重要凝血因子 ( 因子Ⅴ ),因此只能部分纠正凝血障碍。
4.5.4 纤维蛋白原浓缩物 当存在严重的低纤维蛋白原血症
(<100mg/dL) 时,可以选择纤维蛋白原或冷沉淀,使血浆纤维蛋白原水平增至>100
mg/dL。早期补充纤维蛋白原也是创伤性凝血病的关键治疗。外源性纤维蛋白原来源包括 FFP、冷沉淀和纤维蛋白原浓缩物。由于 FFP
中的纤维蛋白原含量低,输血相关并发症的风险高,通常采用冷沉淀和纤维蛋白原浓缩物治疗低纤维蛋白原血症。4个单位FFP 和 2 袋冷沉淀
(15~20单位 ) 提供大致相当于3g 的纯化纤维蛋白原 。
4.5.5 冷沉淀 冷沉淀由 FFP 在
4℃水浴箱中解冻后收集到的不溶性沉淀物制成,又称冷沉淀抗血友病因子(antihemophilic factor,
AHF)。1U冷沉淀约为5~20 mL,包含了1U FFP中的大部分纤维蛋白原 (150 mg)、因子Ⅷ (80 IU)、因子ⅩⅢ (50 ~
75 IU)、血管性血友病因子(100~150 IU) 和纤连蛋白。对于低纤维蛋白原患者,1U冷沉淀可使血浆纤维蛋白原浓度增加至少7~10
mg/dL。若存在因子ⅩⅢ缺乏,则治疗剂量约为1U/10 kg。
4.5.6 血源性或基因重组凝血因子对于遗传性凝血因子缺乏患者,根据缺乏因子类型补充相应凝血因子,包括血源性和 ( 或 ) 重组凝血因子 ,比如,血友病 A 补充血源性凝血因子Ⅷ制剂或重组凝血因子Ⅷ制剂。对于获得性凝血因子缺乏患者,可以补充旁路凝血因子 。人重组活化凝血因子Ⅶ是获得性血友病的一线止血药物,其推荐剂量为90μ g/kg, 每2~ 3 h静脉注射1次,直至出血控制。
图2 处理流程
总结
急性凝血功能障碍是一系列病因导致的凝血功能受损。通过临床表现和实验室检查可以发现凝血功能障碍,而新型分子标志物有助于早期识别凝血功能障碍。不同病因的凝血功能障碍发病机制不同,消除病因是治疗急性凝血功能障碍的基石。抗纤溶药物、口服抗凝药逆转药物和血液成分治疗是常用的治疗措施。但是,由于缺乏高质量的临床证据支持,治疗方案的制定需要动态评估病情和审慎权衡风险收益。