3.心电监测(无创和有创):心电监测包括院内心电监测、Holter、体外或植入式循环记录仪[植入式Holter,植入性心电记录器(ILR)]和远程心电监测。
心电图监测的建议:
(1)对高危患者立即行院内心电监测。
(2)频繁发作晕厥或先兆晕厥的患者行Holter检查。
(3)ILR适应症:
①对高危反复发作的不明原因晕厥,预计在仪器电池寿命期限内症状再发的患者;②经过全面检查不能明确晕厥原因或是否进行特殊治疗的高危患者;③反复发作、造成创伤而怀疑为反射性晕厥患者,在安装心脏起搏器前评价心动过缓与临床症状的关系。
(4)对4周以内的症状期患者可考虑应用体外循环记录仪。
(5)远程心电监测适用于长期随访。
4.心脏电生理检查:电生理检查的敏感性和特异性不高。近年来大量无创方法的进步(如长时程监护表现出更高的诊断价值)降低了电生理检查的重要性。不建议在左心室射血分数(LVEF)严重减低的患者进行电生理检查,这种情况一致认为应植入植入式心脏复律除颤器(ICD),而不必考虑晕厥的机制。电生理检查对于诊断可疑间歇性心动过缓、束支传导阻滞(几乎高度房室传导阻滞)及可疑心动过速患者的晕厥仍有价值。
适应症:
(1)缺血性心脏病患者初步评估提示心律失常为晕厥的原因,已经明确有植入ICD指征者除外;(2)伴束支传导阻滞,无创性检查不能确诊的患者;(3)晕厥前伴有突发、短阵的心悸,其他无创性检查不能确诊的患者;(4)Brugada综合征、致心律失常性右心室心肌病(ARVC)和肥厚型心肌病患者应选择性进行电生理检查;(5)高危职业患者,应尽可能排除心血管疾病所致晕厥,应选择性进行电生理检查;(6)正常心电图、无心脏病史、无心悸史者不建议行电生理检查。
诊断标准:
(1)下列情况电生理检查具有诊断价值:①窦性心动过缓和校正的窦房结恢复时间(CSNRT)>525ms;②束支传导阻滞和基线H波与心室电位V波之间的间期(HV间期)≥100ms,或递增型心房起搏或药物激发证实为Ⅱ度或Ⅲ度希-浦系传导阻滞;③陈旧性心肌梗死患者诱发出持续性单形性室性心动过速;④诱发出快速性室上性心动过速,反复出现低血压或自主神经症状。
(2)HV间期在70ms到100ms应考虑诊断。
(3)Brugada综合征、ARVC和心跳骤停复苏的患者诱发出室性心动过速或心室颤动应考虑诊断。
(4)缺血性心肌病或扩张性心肌病患者诱发出多形性室性心动过速或心室颤动不能作为诊断依据。
5.三磷酸腺苷(ATP)试验:本试验需在心电监护下一次性、快速(<2s)注射10——20mgATP(或6——12mg腺苷)。诱发的房室传导阻滞伴室性停搏时间持续>6s,或可诱发的房室传导阻滞持续>10s为异常。
ATP试验在一些不明原因的晕厥患者(特别是无器质性心脏病的老年女性患者)会产生异常反应,表明阵发性房室传导阻滞可能是不明原因晕厥的病因。
但不能根据本试验的结果对患者植入心脏起搏器。由于存在其他不可解释的阵发性房室传导阻滞(即腺苷敏感性晕厥),内源性腺苷释放在触发晕厥中的作用仍未明确,不建议ATP试验作为常规检查手段。
6.超声心动图和其他影像学技术:超声心动图是诊断结构性心脏病非常重要的技术,在以LVEF为基础的危险分层中具有重要作用。超声心动图可明确少见的晕厥原因(如主动脉瓣狭窄、心房黏液瘤、心脏压塞等)。某些患者(如主动脉夹层和血肿、肺栓塞、心脏肿瘤、心包和心肌疾病、冠状动脉先天畸形)可进行经食管超声心动图、CT和MRI检查。
7.运动试验:运动诱发的晕厥较常见。在运动过程中或之后不久出现晕厥的患者应进行运动试验。因为晕厥会在运动过程中或之后即刻发生,运动过程中及恢复期要密切监测心电图和血压。发生在运动过程中的晕厥可能是心源性的,而运动之后发生的晕厥几乎都是由于反射机制所致。运动诱发的、心动过速之后的Ⅱ度和Ⅲ度房室传导阻滞表明病变可能位于房室结末端,并预示着可能进展为永久性房室阻滞。
静息心电图通常表现为心室内传导异常。在一般晕厥患者无运动试验指征。适应症:运动过程中或运动后立即发生晕厥的患者建议行运动试验。
诊断标准:(1)运动过程中或运动后即刻出现晕厥伴心电图异常或严重的低血压即可诊断。(2)运动过程中出现Ⅱ度Ⅱ型或Ⅲ度房室传导阻滞即使没有晕厥也可诊断。
8.心脏导管检查:对于可疑心肌缺血或梗死的患者应行冠状动脉造影,除外心肌缺血导致的心律失常。
9.精神心理评价:晕厥和心理因素通过两种方式相互作用。一方面,各种精神类药物导致**性低血压和延长QT间期引起晕厥。而扰乱精神疾病治疗药物的服药规律会产生严重精神后果。另一方面是“功能性发作”.“功能性发作”是类似于晕厥,源于躯体疾病却无法用躯体疾病解释的表现,是心理机制造成的。表现为2种类型,一种为大发作,类似于癫痫发作,即“假性癫痫”;另一种类似于晕厥或持续较长时间的“意识丧失”,即“心理性晕厥”或“假性晕厥”.
适应症:怀疑为心理性假性晕厥的一过性意识丧失患者应进行心理评估。
诊断标准:倾斜试验同时记录脑电图和录像监测可用于诊断假性晕厥或假性癫痫。
10.神经评估:神经评估适用于短暂意识丧失可疑为癫痫的患者;考虑晕厥为ANF所致时建议进行神经系统评估,以便发现潜在疾病。不建议检查脑电图、颈动脉超声、头部CT或MRI,除非怀疑短暂意识丧失为非晕厥性原因。
(1)常见相关疾病:包括ANF、脑血管疾病、癫痫。ANF:ANF时自主神经系统不能应对生理需求,可导致**性低血压、运动后低血压。ANF有3种类型:
①原发性ANF:包括神经变性疾病如单纯ANF、多系统萎缩、Parkinson病和路易体痴呆。
②继发性ANF:指尤其他疾病导致的自主神经损伤,如糖尿病、淀粉样变性和各种多发性神经病。
③药物诱发**性低血压:是最常见的原因,引起**性低血压的常见药物包括抗高血压药、利尿剂、三环类抗抑郁药、酚噻类药物和酒精。原发性和继发性ANF的功能衰竭是由于自主神经系统的结构损伤所致(中枢或外周的),而药物诱发的**性低血压是功能性的。
原发性ANF应考虑进行神经方面的评估。预警症状是早期阳痿、排尿紊乱和随后的Parkinson病和共济失调。考虑患者为继发性ANF还是药物诱发的**性低血压利于治疗其潜在疾病。
(2)神经科相关检查:包括脑电图、CT、MRI及神经血管检查。
三、治疗
(一)一般原则
晕厥的治疗原则是延长患者生命,防止躯体损伤,预防复发。
晕厥的病因对选择治疗至关重要。晕厥病因和机制的评估一般应同时进行,决定最终采取合适的治疗方案。晕厥的标准治疗应针对引起全脑低灌注的病因。但对某些疾病病因不明确或对目前治疗无效时(例如对于退行性房室传导阻滞无特异性治疗),则应针对导致全脑低灌注的发病机制治疗(例如对于退行性房室传导阻滞应行起搏治疗)。应根据危险分层,进行合适的治疗(图3)。
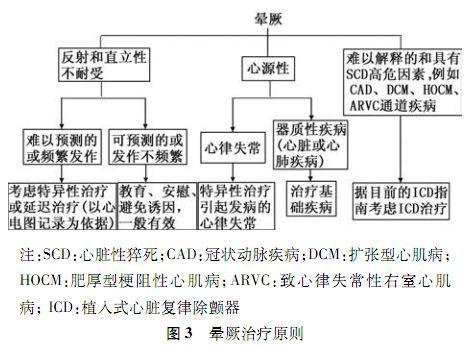
(二)反射性晕厥
治疗目标主要是预防复发和相关的损伤,改善生活质量。
1.预防策略:教育是反射性晕厥非药物治疗的基石,让患者相信这是一种良性情况,并了解这一疾病,避免诱因(如闷热而拥挤的环境,血容量不足),早期识别前驱症状,采取某些动作以终止发作(如仰卧位),避免引起血压降低的药物(包括α阻滞剂、利尿剂和酒精)。虽然引起该类晕厥的机制很多,但预防策略均适用。
对于不可预测的、频繁发作的晕厥需给予其他治疗,特别是发作非常频繁,影响到生活质量、反复晕厥没有或仅有非常短时的晕厥前兆、有外伤的危险、晕厥发生在高危作业时(如驾驶、操作机器、飞行、竞技性体育运动等)。
2.治疗方法:
(1)物理治疗[物理反压动作(PCM)]:非药物性“物理”治疗已经成为反射性晕厥的一线治疗。双腿(双腿交叉)或双上肢(双手紧握和上肢紧绷)做肌肉等长收缩,在反射性晕厥发作时能显著升高血压,多数情况下可使患者避免或延迟意识丧失。倾斜训练:高度敏感的年轻患者,直立位诱发血管迷走神经兴奋的症状时,强迫直立,逐渐延长时间,“倾斜训练”可减少晕厥复发,见图4.

(2)药物治疗:许多试图用于治疗反射性晕厥的药物疗效均欠佳。包括β受体阻滞剂、丙吡胺、东莨菪碱、茶碱、**、依替福林、米多君、可乐定和5-羟色胺重吸收抑制剂等。
由于反射性晕厥时外周血管常常不能适当的收缩,过去曾用过α受体激动剂(依替福林和米多君)治疗;但反射性晕厥患者长期单独使用α激动剂药物疗效欠佳,对于偶发患者也不建议长期治疗。
推荐在长时间站立或从事诱发晕厥的活动前1h服用单剂量的药物(随身备1片药策略),除生活方式和物理反压动作外,这项治疗在有些患者可能有效。
氟氢可的松广泛用于成年反射性晕厥患者,但无试验证据支持。有学者推断应用β受体阻滞剂可能有效,但在6项长期随访研究中有5项证实β受体阻滞剂无效。一项安慰剂对照研究证实帕罗西丁有效。帕罗西丁是精神类药物,可减少患者对突发事件产生的焦虑,在无严重精神疾病的患者应慎用。
(3)心脏起搏:心脏起搏很少用于反射性晕厥的治疗,除非发现严重心动过缓。起搏对颈动脉窦晕厥可能有益。